Blog Mefop
Fondi sanitari integrativi crescono. Le regole mancano
- Sanità integrativa
- Fondi sanitari
Il sistema dell’assistenza sanitaria integrativa cresce velocemente per importanza e per dimensioni in un contesto scarsamente regolato, in cui peraltro non vi è chiarezza su istituti giuridici, modalità di erogazione delle prestazioni, verifiche della qualità dell’assistenza erogata, sostenibilità nel tempo, affidamenti in gestione, modalità di predisposizione dei bilanci, applicazione delle agevolazioni fiscali. Dinanzi a questo scenario Mefop ha deciso nell’ambito dei suoi compiti istituzionali di avviare un progetto di coesione tra i diversi Attori del sistema integrativo sanitario italiano attraverso una serie di iniziative volte a promuovere, attraverso Tavoli tecnici con la partecipazione di esperti in materia, l’adozione di comuni codici di condotta e cioè regole di autodisciplina sulle quali gli attori stessi si impegnano secondo criteri di adeguatezza e opportunità e per la definizione chiara ed esplicita delle responsabilità etiche e sociali dei partecipanti. Ciò al fine di prevenire comportamenti che possono nuocere a lungo andare a tutto il settore nel quale gli stakeholders lavorano.
Il merito di questi documenti è quello di incidere su aspetti dell’attività economico-produttiva non regolamentati altrimenti, per carenza e ritardo dell’intervento legislativo, e di raccogliere le buone pratiche già esistenti, che possono precorrere discipline da proporre per l’inserimento nel diritto codificato.
Se ne è parlato a Roma alla presenza di oltre 60 rappresentanti di fondi sanitari, Casse e Società di mutuo soccorso.
La mattinata di lavori è stata dedicata all’illustrazione delle attività istituzionali di Mefop a favore del settore e del primo report dei tavoli tecnici.
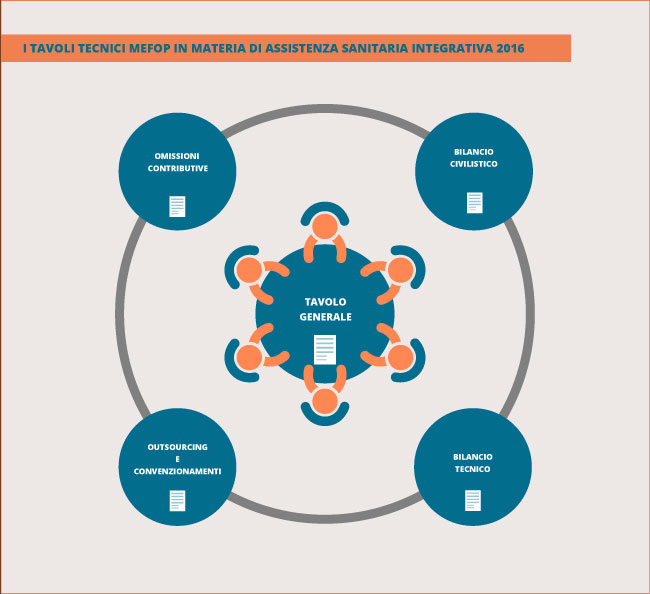
I primi risultati raggiunti sono stati consolidati attraverso:
- Un primo position paper, da condividere con le Istituzioni;
- Un glossario della sanità integrativa, che partendo dal quadro normativo va a consolidare definizioni e regole ormai consolidate nella prassi del sistema di sanità integrativa;
- Una parte del codice di best-practice, con specifico riferimento ai temi della trasparenza; della adesione; delle procedure di esternalizzazione; della sostenibilità e della rendicontazione.
Tracciare efficacemente una mappa del sistema; delineare i principi basilari ed evidenziare le aree problematiche del settore potrà consentire diversi obiettivi:
- La creazione di un codice comunicativo unico che permetta a tutti gli attori di condividere proposte legislative ed operative.
- La creazione di un humus culturale in materia che consenta al legislatore di conoscere una materia complessa che prima o poi andrà sistematizzata a livello normativo.
- La creazione di un sistema di regole minimali ma comunque concrete e in alcune ipotesi più evolute di quelle che riguardano sistemi codificati di welfare integrativo.
Con riferimento a quest’ultimo passaggio, si segnala l’importanza che l’autoregolazione potrebbe assumere nella disciplina di aspetti già regolati in altri settori limitrofi (come quello dei fondi pensione), ma in modo non efficace, con particolare riferimento non solo alla normativa di dettaglio ma anche alla policy di allocazione del potere regolativo tra diversi livelli e soggetti.
L’autonomia negoziale rimane certamente una risorsa essenziale per assicurare la concorrenzialità tra fondi e forme assistenziali. Essa però non è da sola sufficiente ad assicurare la costruzione di un sistema in cui i diritti dei beneficiari siano efficacemente garantiti. Per questa ragione occorre che la tutela dei principi generali venga perseguita attraverso politiche condivise in quadro di cooperazione tra tutti i Fondi e le stesse Istituzioni.
L’incontro ha costituito, inoltre, un’occasione di approfondimento e di discussione sui temi legati ai nuovi Lea, alle misure varate in materia di sanità pubblica e alle prospettive della sanità integrativa. Su questi punti è intervenuta Isabella Mastrobuono.
Mastrobuono ha descritto il quadro globale, partendo dall’articolo 32 della Costituzione, che nel definire l’inviolabile diritto alla tutela della salute si rivolge a tutto il mondo dell’assistenza sanitaria al cittadino senza distinzioni tra assistenza erogata con finanziamenti pubblici (il SSN è nato nel 1978) o privati.
I dati più recenti disegnano un mondo ormai costituito da circa 10 milioni di iscritti, per lo più concentrati in oltre 300 tra fondi integrativi, soprattutto contrattuali, e società di mutuo soccorso, aperte a tutti. Le Leggi hanno potenziato le agevolazioni fiscali per le aziende che concedono servizi e prestazioni di welfare aziendale ai dipendenti (asili nido, buoni pasto, assistenza sanitaria integrativa, etc.) e permettono l'erogazione di premi di risultato in forma di servizi introducendo nuovi strumenti già sperimentati in altri paesi europei come il voucher dei servizi. Il rapporto 2016 “welfare index PMI” disegna un welfare aziendale in piena evoluzione, sia nelle grandi aziende ma anche nelle piccole e medie imprese che occupano, nel loro insieme, l'80% dei lavoratori italiani. La principale area è proprio quella della salute erogata dal 39% delle stesse. I vantaggi per i lavoratori sono legati alla possibilità di rispondere nel modo più completo alle necessità proprie e delle famiglie, compresi i cari più anziani. Molti sono anche i vantaggi dalla parte del datore di lavoro (non solo fiscali), dalla maggiore sensibilità alle problematiche sanitarie e sociosanitarie con ripercussioni positive in termini di produttività alla possibile diminuzione delle richieste della Legge 104 se tra i servizi sono previsti interventi assistenziali a componenti in difficoltà. Senza dimenticare il ruolo straordinario che programmi mirati aziendali possono svolgere nel campo della prevenzione delle malattie professionali ed infine nel campo della promozione del lavoro all’esterno dell’Azienda.
Ma non vi sono solo i lavoratori delle Aziende, vi sono anche i cittadini che sempre più ricorrono alla sanità privata spendendo 34,5 miliardi di euro (con un incremento del 3,2% nel 2013-2015, il doppio dell'aumento della spesa complessiva per i consumi delle famiglie nello stesso periodo, pari a +1,7%). Sono 7,1 milioni gli italiani che nell'ultimo anno hanno fatto ricorso all'intramoenia (il 66,4% proprio per evitare le lunghe liste d' attesa). Il 30,2% si è rivolto alla sanità a pagamento anche perché i laboratori, gli ambulatori e gli studi medici sono aperti nel pomeriggio, la sera e nei weekend.
Da un punto di vista legislativo mancano alcuni dei decreti previsti per regolamentare il settore ma soprattutto sembra mancare una strategia che chiarisca i punti emersi durante il Convegno e cioè:
- la definizione di modalità di adesione dei cittadini che non sono lavoratori dipendenti affinché sia definitivamente superata quella che è una anticostituzionale disparità e, a monte, il superamento della troppo accentuata dicotomia tra fondi doc e non doc.
- La modernizzazione del concetto di “integrazione” al SSN in un’accezione che comprende anche prestazioni non meramente
- lo sviluppo di un nuovo concetto di accreditamento degli erogatori (spesso solo autorizzati) che debbono rispondere a requisiti di qualità anche quando erogano prestazioni con finanziamento privato,
- l’integrazione e la collaborazione tra i fondi e le realtà istituzionali del territorio,attraverso la condivisione di percorsi assistenziali (si pensi all’opportunità che i fondi garantiscano per i loro iscritti visite e accertamenti di primo livello mentre il Servizio sanitario nazionale potrebbe operare per le prestazioni di secondo livello), evitando così di ipotizzare fallimentari liste positive o negative di prestazioni,
- delineare con maggiore chiarezza il ruolo delle assicurazioni con particolare rifermento alle modalità di affidamento in gestione,
- definire il ruolo delle responsabilità in capo ai Fondi ed alle Mutue in termini di strategie di pianificazione delle prestazioni, controllo e vigilanza sulle modalità di erogazione delle prestazioni ai propri iscritti,
- individuare modalità informative atte a promuovere i fondi integrativi ed a garantire alla collettività conoscenza e trasparenza, anche promuovendo il collegamento e la comunicazione tra i due grandi mondi sanitario e quello pensionistico,
- individuare interventi correttivi, per compensare le minori possibilità di sviluppo dei fondi integrativi nelle aree meridionali dell’Italia.
L’incontro si è chiuso con un impegno chiaro a definire in tempi stretti la bozza del Codice di autoregolazione e a mettere subito in campo nuove risorse su temi ancora non affrontati adeguatamente nel corso dei lavori.

Isabella Mastrobuono
Docente di organizzazione sanitaria presso la Luiss Business School di Roma. Esperto presso l’Agenzia nazionale per i servizi sanitari e Direttore sanitario di Nuova Villa Claudia (Roma). Già Direttore generale della Asl di Frosinone, già Direttore Sanitario Aziendale della Fondazione Policlinico Tor Vergata. Già Assistente chirurgo e ricercatore presso l’Ospedale Pediatrico Bambino Gesù. Numerosi gli incarichi istituzionali e di ricerca.